Tìm hiểu phương pháp Giảm cân
Đái tháo đường (DM)
‘
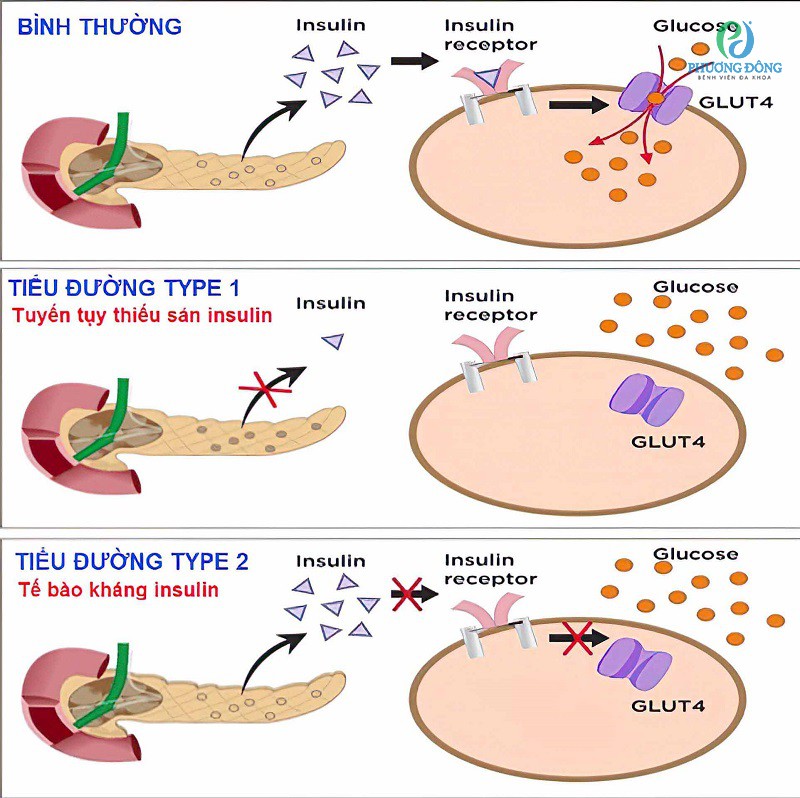
Đái tháo đường là suy giảm bài tiết insulin và nồng độ kháng insulin ngoại vi thay đổi dẫn đến tăng đường huyết. Triệu chứng sớm liên quan tới tăng glucose máu và bao gồm uống nhiều, khát nhiều, tiểu nhiều và nhìn mờ. Biến chứng muộn gồm bệnh mạch máu, bệnh thần kinh ngoại vi, bệnh thận và dễ nhiễm khuẩn. Chẩn đoán bằng định lượng glucose huyết tương. Điều trị bằng chế độ ăn kiêng, tập thể dục và dùng thuốc làm giảm lượng glucose, bao gồm insulin, thuốc hạ đường huyết đường uống và thuốc tiêm không chứa insulin. Biến chứng có thể trì hoãn hoặc phòng tránh với kiểm soát đường huyết đầy đủ; bệnh lý tim mạch là nguyên nhân hàng đầu gây tử vong ở bệnh nhân đái tháo đường.
Có 2 loại chính của bệnh đái tháo đường (đái tháo đường)
-
Loại 1
-
Loại 2
Có 2 thể của đái tháo đường chính có thể phân biệt bởi phối hợp nhiều đặc điểm đặc trưng.
Các thuật ngữ mô tả độ tuổi khởi phát bệnh (thanh thiếu niên hoặc người lớn) hoặc loại điều trị (phụ thuộcinsulin hoặc không phụ thuộc insulin) không còn được sử dụng do có sự trùng lặp về nhóm tuổi và phương pháp điều trị giữa các loại bệnh.
Suy giảm điều hòa glucose (Rối loạn dung nạp glucose, hoặc rối loạn glucose lúc đói là trung gian, giai đoạn chuyển tiếp, tình trạng giữa chuyển hóa glucose bình thường và đái tháo đường, và trở nên phổ biến hơn với sự già hóa. Đây là yếu tố nguy cơ đáng kể cho đái tháo đường và có thể xuất hiện trong nhiều năm trước khi khởi phát đái tháo đường. Yếu tố này có liên quan đến tăng nguy cơ mắc bệnh tim mạch, nhưng các biến chứng ở mạch máu nhỏ do tiểu đường điển hình không phổ biến lắm (albumin niệu và/hoặc bệnh võng mạc phát triển ở 6% đến 10% bệnh nhân).
Các biến chứng
Nhiều năm kiểm soát tăng đường huyết kém dẫn tới nhiều biến chứng mạch máu, ảnh hưởng tới mạch máu nhỏ (vi mạch), mạch lớn (mạch máu lớn), hoặc cả hai
Bệnh vi mạch là nguyên nhân gây ra 3 biến chứng thường gặp và nặng của bệnh đái tháo đường:
Bệnh vi mạch cũng có thể làm giảm khả năng lành vết thương, do đó ngay cả những vết rách nhỏ trên da cũng có thể phát triển thành vết loét sâu hơn và dễ bị nhiễm trùng, đặc biệt là ở chi dưới. Kiểm soát chặt chẽ lượng glucose huyết tương có thể ngăn ngừa hoặc trì hoãn nhiều biến chứng này nhưng sẽ không đảo ngược được các tình trạng đó một khi đã hình thành.
Bệnh mạch máu lớn liên quan xơ vữa động mạch của các mạch lớn, có thể dẫn tới
Rối loạn chức năng miễn dịch là một biến chứng lớn khác và phát triển từ những tác động trực tiếp của tăng đường huyết trên miễn dịch tế bào. Bệnh nhân đái tháo đường đặc biệt dễ bị nhiễm trùng do vi khuẩn và do nấm.
Căn nguyên của bệnh đái tháo đường
Đái tháo đường loại 1

-
Quá trình phá hủy tế bào beta ở tuyến tụy tự miễn và không sản sinh insulin
Loại 1 tài khoản cho < 10% tổng số các trường hợp đái tháo đường.
Trong bệnh đái tháo đường loại 1 (trước đây gọi là bệnh khởi phát ở tuổi vị thành niên hoặc phụ thuộc insulin), việc sản sinh ra insulin không được thực hiện do tình trạng phá hủy tế bào beta tuyến tụy tự miễn dịch có thể do quá trình tiếp xúc với môi trường ở những người dễ mắc bệnh di truyền gây khởi phát. Phá hủy tiến triển dưới lâm sàng trong nhiều tháng, nhiều năm tới khi khối lượng tế bào beta giảm tới điểm mà nồng độ insulin không đủ để kiểm soát nồng độ glucose huyết tương. Bệnh tiểu đường loại 1 thường phát sinh ở thời thơ ấu hoặc thanh thiếu niên và cho đến gần đây, đây là dạng phổ biến nhất được chẩn đoán trước 30 tuổi; tuy nhiên, bệnh cũng có thể phát triển ở người lớn.
Bệnh tiểu đường tự miễn phát triển ở tuổi trưởng thành thường tiến triển chậm hơn so với bệnh tiểu đường loại 1 ở trẻ em. Một số người lớn không cần insulin khi rối loạn đường huyết lần đầu phát triển. Dạng bệnh tiểu đường này, được gọi là bệnh tiểu đường tự miễn tiềm ẩn ở tuổi trưởng thành (LADA), ban đầu có thể được chẩn đoán là bệnh tiểu đường loại 2.
Một số trường hợp bệnh tiểu đường loại 1 không xuất hiện yếu tố tự miễn trong tự nhiên và thường được cho là vô căn.
Bệnh học của sự phá hủy tế bào beta tự miễn được hiểu biết không hoàn toàn, liên quan giữa gen nhạy cảm, tự kháng nguyên, và yếu tố môi trường.
Gen nhay cảm gồm gen trong phức hợp hòa hợp mô chính (MHC) – đặc biệt HLA-DR3,DQB1*0201 và HLA-DR4,DQB1*0302, chúng xuất hiện trong > 90% bệnh nhân đái tháo đường loại 1 và những gen ngoài MHC, điều hòa sản xuất và chế biến và vận chuyển insulin, nguy cơ đái tháo đường với gen MHC. Các gen nhạy cảm phổ biến hơn ở một số quần thể so với những quần thể khác và giải thích tỷ lệ mắc bệnh tiểu đường loại 1 cao hơn ở những người có nguồn gốc từ một số khu vực nhất định (ví dụ: người Scandinavi, người Sardinia).
Tự kháng thể gồm glutamic acid decarboxylase, insulin, proinsulin, protein liên quan u tiết insulin, Vận chuyển kẽm ZnT8, và protein khác trong tế bào beta. Người ta cho rằng những protein này được phơi nhiễm hoặc giải phóng trong quá trình thay đổi tế bào beta bình thường hoặc tổn thương tế bào beta (ví dụ: do nhiễm trùng), chủ yếu kích hoạt đáp ứng miễn dịch qua trung gian tế bào T dẫn đến phá hủy tế bào beta (viêm đảo tụy). Tế bào alpha tiết glucagon duy trì không bị tổn thương. Kháng thể của tự kháng nguyên có thể phát hiện trong huyết thanh, dường như là phản ứng (không phải nguyên nhân) cho sự phá hủy tế bào beta.
Một số loại vi rút (bao gồm coxsackievirus, vi rút rubella, cytomegalovirus, vi rút Epstein-Barr, SARS-CoV-2 (1, 2) và retrovirus) có liên quan đến khởi phát của bệnh tiểu đường loại 1. Các virus có thể trực tiếp nhiễm trùng và phá hủy tế bào beta hoặc có thể gây phá hủy tế bào beta gián tiếp qua tiếp xúc tự kháng nguyên, kích thích phả ứng tự động của lympho bào, giống hệt phân tử tự kháng nguyên, dẫn đến kích thích đáp ứng miễn dịch, (phân tử giống hệt) hoặc cơ chế khác.
Chế độ ăn có thể là một yếu tố. Việc trẻ sơ sinh tiếp xúc với các sản phẩm từ sữa (đặc biệt là sữa bò và protein beta casein trong sữa), lượng nitrat cao trong nước uống và mức tiêu thụ vitamin D thấp có liên quan đến việc tăng nguy cơ mắc bệnh tiểu đường loại 1. Tiếp xúc sớm (< 4 tháng) hoặc muộn (> 7 tháng) với gluten và ngũ cốc tăng sản xuất tự kháng thể đảo tụy. Cơ chế cho những liên quan này chưa rõ ràng.
Đái tháo đường típ 2

-
Kháng insulin
Trong đái tháo đường loại 2 (trước gọi là khởi phát người lớn hoặc không phụ thuộcinsulin), insulin tiết không đủ vì bệnh nhân có tình trạng kháng với insulin. Gan khánginsulin dẫn tới không có khả năng ức chế gan sản xuất glucose, và kháng insulin ngoại vi làm giảm nhập glucose ở ngoại vi. Phối hợp này làm tăng đường huyết lúc đói và sau ăn. Thường nồng độ insulin rất cao, đặc biệt giai đoạn sớm của bệnh. Giai đoạn muộn của đái tháo đường, sản xuất insulin có thể giảm,thêm nữa tăng đường huyết trầm trọng hơn.
Bệnh thường phát triển ở người lớn và trở nên phổ biến hơn khi tuổi càng cao; có tới một phần ba số người lớn > 65 tuổi bị suy giảm khả năng dung nạp glucose. Ở người già, nồng độ glucose huyết tương cao sau khi ăn hơn ở người trẻ, đặc biệt sau bữa ăn có nhiều lượng carbonhydrate. Nồng độ glucose cũng có thể trở lại bình thường kéo dài hơn, một phần vì tăng tích lũy mỡ tạng và bụng và giảm khối lượng cơ.
Bệnh tiểu đường loại 2 đã trở nên phổ biến hơn ở trẻ em vì béo phì ở trẻ em đã trở thành một bệnh dịch. Hơn 90% số người lớn có đái tháo đường là đái tháo đường loại 2. Có những yếu tố quyết định di truyền rõ ràng, bằng chứng là tỷ lệ hiện mắc cao ở người thân của người mắc bệnh. Mặc dù một số đa hình di truyền đã được xác định, nhưng không có gen đơn lẻ nào là nguyên nhân gây ra các dạng bệnh tiểu đường loại 2 phổ biến nhất được xác định.
Bệnh học phức tạp và chưa được hiểu biết hoàn toàn. Tăng đường huyết phát triển khi tiết insulin không đáp ứng đủ so với kháng insulin. Mặc dù kháng insulin là đặc trưng ở những người mắc bệnh tiểu đường loại 2 và những người có nguy cơ mắc bệnh này, nhưng cũng có bằng chứng về rối loạn chức năng tế bào beta và suy giảm bài tiết insulin tiến triển theo thời gian, bao gồm
-
Suy giảm bài tiết insulin ở giai đoạn đầu
-
Mất khả năng tiết insulin thường dễ thay đổi
-
Sự gia tăng tín hiệu bài tiết proinsulin, cho thấy quá trình xử lý insulin bị suy giảm
-
Sự tích tụ polypeptit amyloid của đảo tụy (một loại protein thường được tiết ra khi có insulin)
Bản thân tăng đường huyết có thể suy giảm tiết insulin, vì nồng độ glucose máu cao làm giảm nhạy của tế bào beta, gây rối loạn chức năng tế bào beta (ngộ độc glucose), hoặc cả hai.
Béo phì và tăng cân có vai trò quan trọng của kháng insulin ở bệnh nhân đái tháo đường loại 2. Chúng có yếu tố di truyền xác định nhưng cũng phản ánh chế độ ăn, luyện tập và lối sống. Không có khả năng ức chế ly giải tổ chức mỡ làm tăng axit béo tự do huyết thanh, làm giảm kích thích vận chuyển glucose của insulin và hoạt động tổng hợp glucogen ở cơ. Mô mỡ cũng có chức năng như một cơ quan nội tiết, giải phóng nhiều yếu tố (adipocytokine) có lợi (adiponectin) và bất lợi (yếu tố hoại tử khối u-alpha, interleukin-6, leptin, resistin) ảnh hưởng đến quá trình chuyển hóa glucose.
Hạn chế phát triển trong tử cung và cân nặng sơ sinh thấp cũng liên quan tới kháng insulin sau này và có thể phản ảnh những bất lợi trước khi sinh đến môi trường trong chuyển hóa glucose.
Thể đái tháo đường khác
Các loại bệnh đái tháo đường khác chiếm một tỷ lệ nhỏ trong các trường hợp. Nguyên nhân bao gồm
-
Bệnh tiểu đường đơn nguyên do khiếm khuyết di truyền ảnh hưởng đến chức năng tế bào beta, hoạt động của insulin hoặc DNA ty thể (ví dụ: bệnh tiểu đường khởi phát ở tuổi trưởng thành ở thanh niên, bệnh tiểu đường ở trẻ sơ sinh)
-
Các tình trạng ảnh hưởng đến tuyến tụy (ví dụ: bệnh xơ nang, viêm tụy, bệnh huyết sắc tố, cắt bỏ toàn thân)
-
Bệnh nội tiết (ví dụ: Hội chứng Cushing, To đầu chi)
-
Thuốc, đáng chú ý nhất là glucocorticoid, thuốc chẹn beta, thuốc ức chế protease, thuốc chống loạn thần không điển hình, thuốc ức chế điểm kiểm soát miễn dịch và thuốc ức chế calcineurin
Mang thai gây ra tình trạng kháng insulin ở tất cả phụ nữ, nhưng chỉ một phần nhỏ sẽ mắc bệnh tiểu đường thai kỳ.
Các triệu chứng và dấu hiệu của bệnh đái tháo đường
Hầu hết triệu chứng thường gặp của đái tháo đường là của tăng đường huyết. Tăng đường huyết của đái tháo đường sớm thường không có triệu chứng; do đó chẩn đoán có thể bị chậm nhiều năm nếu việc sàng lọc định kỳ không được thực hiện.
Tăng đường huyết đáng kể hơn gây ra glucose nước tiểu và lợi tiểu thẩm thấu, dẫn tới tiểu thường xuyên, tiểu nhiều, và khát nhiều, có thể tiển triển tới hạ huyết áp tư thế và mất nước. Mất nước nặng gây yếu, mệt, và thay đổi trạng thái tâm thần. Triệu chứng có thể thay đổi khi nồng độ glucose huyết tương dao động.
Ăn nhiều có thể liên quan đến triệu chứng của tăng đường huyết nhưng không phải triệu điển hình để bệnh nhân quan tâm. Tăng đường huyết cũng gây giảm cân, buồn nôn và nôn, và nhìn mờ, và xu hướng nhiễm khuẩn hoặc nấm.
Bệnh nhân có đái tháo đường loại 1 thường xuất hiện với triệu chứng của tăng đường huyết và đôi khi đái tháo đường toan ceton (DKA). Tuy nhiên, họ phát triển các tự kháng thể liên quan đến bệnh tiểu đường và rối loạn đường huyết trước khi có triệu chứng.
Bệnh đái tháo đường loại 1 tiến triển theo các giai đoạn:
-
Giai đoạn 1: Có ≥ 2 tự kháng thể đảo tụy với lượng đường trong máu bình thường và không có triệu chứng
-
Giai đoạn 2: Không dung nạp glucose hoặc rối loạn đường huyết nhưng không có triệu chứng
-
Giai đoạn 3: Triệu chứng lâm sàng
Một số bệnh nhân ở giai đoạn 3 trải qua giai đoạn dài nhưng thoáng qua với mức glucose gần như bình thường sau khi khởi phát bệnh cấp tính (giai đoạn trăng mật) do quá trình tiết insulin được phục hồi một phần.
Bệnh nhân đái tháo đường loại 2 có thể xuất hiện với triệu chứng của tăng đường huyết nhưng thường không triệu chứng, và tình trạng này chỉ được phát hiện khi xét nghiệm thường xuyên. Trong một số bệnh nhân, triệu chứng ban đầu là biến chứng của đái tháo đường, gợi ý bệnh đã xuất hiện được một thời gian. Ở một số bệnh nhân, tình trạng tăng đường huyết tăng áp lực thẩm thấu xảy ra ban đầu, đặc biệt là trong giai đoạn căng thẳng hoặc khi quá trình chuyển hóa glucose bị suy giảm thêm do dùng thuốc, chẳng hạn như corticosteroid.
Chẩn đoán bệnh đái tháo đường
-
Nồng độ glucose huyết tương lúc đói (FPG)
-
HbA1c = glycosylated Hb.
-
Đội khi cần đến nghiệm pháp dung nạp glucose đường uống
Đái tháo đường được gợi ý bởi các triệu chứng và dấu hiệu điển hình và được xác nhận bằng cách đo lượng glucose huyết tương (1, 2). Nó thường được phát hiện thông qua sàng lọc.
Định lượng sau khi đói từ 8-12 giờ (FPG) hoặc sau 2 giờ uống dung dịch glucose đậm đặc (nghiệm pháp dung nạp glucose đường uống [OGTT]) là tốt nhất (xem bảng Tiêu chuẩn chẩn đoán của Đái tháo đường thai kỳ và Rối loạn dung nạp Glucose). OGTT là nhạy hơn cho chẩn đoán đái tháo đường và rối loạn dung nạp glucose nhưng ít thuận tiện và nhắc lại hơn FPG. Do đó hiếm khi sử dụng để theo dõi thường xuyên, trừ khi chẩn đoán đái tháo đường thai kì và mục đích nghiên cứu.
Trong thực hành, đái tháo đường hoặc rối loạn glucose lúc đói thường được chẩn đoán sử dụng định lượng glucose huyết tương ngẫu nhiên hoặc HbA1c. Glucose ngẫu nhiên > 200 mg/dL (> 11,1 mmol/L) có thể chẩn đoán, nhưng giá trị có thể bị ảnh hưởng bởi bữa ăn gần nhất và phải được chứng minh bằng xét nghiệm nhắc lại; xét nghiệm 2 lần có thể không cần thiết khi xuất hiện triệu chứng của đái tháo đường.
HbA1C là một dạng hemoglobin được gắn về mặt hóa học với một loại đường làm tăng lượng đường trong máu và có mối quan hệ xác thực với nồng độ đường huyết trung bình trong 3 tháng trước đó. Định lượng HbA1c hiện được đưa vào tiêu chuẩn chẩn đoán đái tháo đường:
-
HbA1C ≥ 6,5% = Bệnh tiểu đường
-
HbA1c 5,7 to 6,4% = tiền đái tháo đường hoặc nguy cơ đái tháo đường
Tuy nhiên, HbA1C là một biện pháp gián tiếp của lượng đường trong máu; giá trị có thể cao hoặc thấp một cách giả tạo (xem phần Theo dõi) và có thể thay đổi theo chủng tộc/dân tộc. Xét nghiệm phải thực hiện ở phòng thí nghiệm lâm sàng được chứng nhận với xét nghiệm được chứng nhận và chuẩn hóa cho xét nghiệm đối chứng. Không nên sử dụng các chỉ số đo HbA1C đầu ngón tại giường cho mục đích chẩn đoán, mặc dù các chỉ số này có thể được sử dụng để theo dõi việc kiểm soát bệnh tiểu đường.
Định lượng glucose nước tiểu, không sử dụng để chẩn đoán và theo dõi vì không nhạy và đặc hiệu.
Theo dõi biến chứng của bệnh tiểu đường
Tất cả bệnh nhân với đái tháo đường loại 1 nên bắt đầu sàng lọc biến chứng đái tháo đường sau thời điểm chẩn đoán 5 năm. Với bệnh nhân đái tháo đường loại 2, sàng lọc bắt đầu lúc chẩn đoán. Việc theo dõi điển hình các biến chứng bao gồm
-
Khám bàn chân
-
Kiểm tra đáy mắt
-
Xét nghiệm albumin trong nước tiểu
-
Định lượng creatinin và lipid huyết thanh
Khám bàn chân nên thực hiện ít nhất hàng năm cho rối loạn cảm giác áp lực, rung, đau, hoặc nhiệt, những đặc điểm cho bệnh thần kinh ngoại vi. Cảm giác tì đè được kiểm tra tốt nhất bằng máy đo thẩm mỹ sợi đơn (xem hình Sàng lọc bàn chân do tiểu đường). Toàn bộ bàn chân, và đặc biệt là vùng da bên dưới đầu xương bàn chân, cần được kiểm tra xem có vết nứt da và các dấu hiệu thiếu máu cục bộ hoặc nhiễm trùng, chẳng hạn như loét, hoại thư, nhiễm nấm móng, mạch chết và rụng tóc.

Khám đáy mắt nên được thực hiện bởi bác sĩ nhãn khoa; khoảng thời gian sàng lọc là hàng năm cho bệnh nhân đã có bệnh võng mạc tới mỗi 2 năm cho bệnh nhân không có bệnh võng mạch trong lần khám trước đó. Nếu bệnh võng mạch cho thấy đang tiến triển, cần đánh giá thường xuyên hơn
.
Xét nghiệm nước tiểu tại chỗ hoặc 24 giờ được chỉ định hàng năm để phát hiện albumin niệu và creatinine huyết thanh nên được đo hàng năm để đánh giá chức năng thận.

Cần phải xét nghiệm bệnh tim mạch. Nhiều bác sĩ xem xét ECG cơ sở quan trọng cho phát hiện nguy cơ bệnh tim. Lipid nên được kiểm tra ít nhất hàng năm, và thường xuyên hơn khi có bất thường. Huyết áp nên được đo khi mỗi lần khám.
Điều trị đái tháo đường
-
Chế độ ăn và tập thể dục
-
Đối với loại 1 DM, insulin
-
Đối với bệnh tiểu đường loại 2, thuốc hạ đường huyết đường uống, thuốc tiêm không phải insulin như là thuốc chủ vận thụ thể peptide-1 (GLP-1) giống glucagon, insulin hoặc dạng phối hợp
-
Để ngăn ngừa các biến chứng, thường dùng thuốc chẹn hệ thống renin-angiotensin-aldosterone (thuốc ức chế men chuyển angiotensin hoặc thuốc ức chế thụ thể angiotensin II) và nhóm thuốc statin
Các yếu tố chính của điều trị cho tất cả bệnh nhân là giáo dục bệnh nhân, ăn kiêng, tập thể dục, giảm cân và theo dõi kiểm soát đường huyết. Bệnh nhân bị đái tháo đường loại 1 cần insulin. Một số bệnh nhân mắc bệnh tiểu đường loại 2 có thể tránh hoặc ngừng điều trị bằng thuốc nếu họ có thể duy trì nồng độ đường huyết chỉ bằng chế độ ăn kiêng và tập thể dục.
Tổng quan về dược lý
Tất cả bệnh nhân đái tháo đường loại 1 cần liệu pháp insulin. Mục đích là cố gắng tái tạo mô hình bài tiết insulin của một người không mắc bệnh tiểu đường bằng cách sử dụng liệu pháp insulin liều tấn công cơ bản. Trong liệu pháp liều tấn công cơ bản, insulin tác dụng dài hơn (hoặc truyền insulin tác dụng nhanh dưới da liên tục bằng máy bơm) được sử dụng để mô phỏng sản xuất insulin cơ bản ngăn chặn sản xuất glucose ở gan, đặc biệt là ở trạng thái đói và insulin tác dụng nhanh hơn được sử dụng trước bữa ăn để kiểm soát lượng đường sau ăn.
Insulin theo thang trượt là một chiến lược trong đó các liều lượng khác nhau của insulin tác dụng nhanh được cho dùng trước bữa ăn và trước khi đi ngủ tùy thuộc vào mức đường huyết trong huyết tương của bệnh nhân. Tuy nhiên, một chế độ điều trị insulin theo thang điểm trượt không phải là một chiến lược hiệu quả để duy trì euglycemia ở bệnh nhân tiểu đường loại 1 hoặc ở hầu hết bệnh nhân tiểu đường loại 2.
Bệnh nhân bị bệnh tiểu đường loại 2 và lượng đường huyết tăng nhẹ có thể được chỉ định thử nghiệm chế độ ăn kiêng và tập thể dục, sau đó dùng thuốc hạ đường huyết không insulin (thường là metformin) nếu thay đổi lối sống không đủ. Điều trị kết hợp sớm và/hoặc liệu pháp insulin nên được bắt đầu ở những bệnh nhân có mức tăng glucose đáng kể hơn khi được chẩn đoán hoặc có nồng độ HbA1C cao hơn mục tiêu 1,5 đến 2,0%. Có bằng chứng cho thấy liệu pháp điều trị bằng thuốc phối hợp sớm dẫn đến kiểm soát đường huyết tốt hơn và lâu bền hơn so với cách tiếp cận từng bước để bổ sung liệu pháp điều trị bằng thuốc cho bệnh tiểu đường (1). Các mục tiêu và theo dõi được thảo luận dưới đây.
Ở những bệnh nhân không bị bệnh tim mạch do xơ vữa động mạch, suy tim hoặc bệnh thận mạn tính, việc lựa chọn liệu pháp thường liên quan đến việc cân nhắc các tác dụng bất lợi, sự tiện lợi, chi phí và mức ưu tiên của bệnh nhân. Metformin thường là thuốc uống đầu tiên được sử dụng do hồ sơ an toàn và hiệu quả về mặt chi phí. Thuốc chủ vận thụ thể peptide-1 giống glucagon (GLP1) là liệu pháp bước hai hiệu quả sau metformin và có thể hiệu quả hơn insulin hoặc như một liệu pháp bổ sung cho liệu pháp insulin trong bệnh tiểu đường loại 2. Bệnh nhân béo phì cũng có thể được hưởng lợi từ tác dụng giảm cân của liệu pháp thuốc chủ vận thụ thể GLP-1 hoặc từ việc sử dụng tirzepatide, một polypeptit insulinotropic kép phụ thuộc glucose (GIP) và thuốc chủ vận thụ thể GLP-1.
Ở những bệnh nhân mắc bệnh tim mạch do xơ vữa động mạch, thuốc ức chế kênh đồng vận natri/glucose 2 (SGLT2) hoặc thuốc chủ vận thụ thể GLP-1 có thể được khuyến nghị vì có bằng chứng cho thấy các nhóm thuốc này làm giảm các biến cố tim mạch bất lợi nghiêm trọng (ví dụ: nhồi máu cơ tim, đột quỵ) và tử vong. Ở những bệnh nhân mắc bệnh thận mạn tính (2, 3) hoặc suy tim (4) không có chống chỉ định, thuốc ức chế SGLT2 được khuyến nghị vì các loại thuốc này đã được chứng minh là làm giảm sự tiến triển của bệnh và tỷ lệ tử vong. Thuốc chủ vận thụ thể GLP-1 và pioglitazone có thể được sử dụng ở những bệnh nhân mắc bệnh gan nhiễm mỡ liên quan đến chuyển hóa (trước đây là bệnh gan nhiễm mỡ không do rượu) hoặc viêm gan nhiễm mỡ liên quan đến chuyển hóa (trước đây là viêm gan nhiễm mỡ không do rượu).
Insulin được chỉ định như liệu pháp ban đầu cho phụ nữ đái tháo đường loại 2 mang thai và cho bệnh nhân xuất hiện rối loạn chuyển hóa cấp mất bù, như trạng thái tăng đường huyết tăng áp lực thẩm thấu hoặc toan ceton do đái tháo đường (DKA). Insulin nên được xem xét ở những bệnh nhân có bằng chứng về quá trình dị hóa đang diễn ra (sụt cân) hoặc có triệu chứng tăng đường huyết (tức là đa niệu, khát nhiều) và/hoặc có nồng độ HbA1C > 10% và lượng đường huyết ≥ 300 mg/dL (16,7 mmol/). Bệnh nhân bị tăng đường huyết nặng có thể đáp ứng tốt hơn với liệu pháp sau khi mức đường huyết được bình thường trở lại khi điều trị bằng insulin.
Giáo dục bệnh nhân
Giáo dục là rất quan trọng để tối ưu hóa việc chăm sóc. Giáo dục nên bao gồm thông tin về những điều sau:
-
Nguyên nhân của bệnh tiểu đường
-
Chế độ ăn
-
Tập thể dục
-
Thuốc, trị liệu đang dùng
-
Tự theo dõi bằng kiểm tra bằng ngón tay hoặc theo dõi lượng đường liên tục
-
Theo dõi HbA1C
-
Các triệu chứng và dấu hiệu của hạ đường huyết, tăng đường huyết và các biến chứng tiểu đường
Hầu hết bệnh nhân tiểu đường loại 1 có thể được dạy cách điều chỉnh liều insulin của họ dựa trên mức đường huyết và lượng carbohydrate. Giáo dục nên được củng cố mỗi lần đến khám bệnh hoặc nhập viện. Các chương trình giáo dục chính thức về bệnh tiểu đường, thường được thực hiện bởi các y tá tiểu đường và chuyên gia dinh dưỡng, thường rất hiệu quả và đã được chứng minh là cải thiện kết quả của bệnh tiểu đường.
Chế độ ăn
Điều chỉnh chế độ ăn uống cho từng trường hợp có thể giúp bệnh nhân kiểm soát sự dao động của glucose và, đối với bệnh nhân đái tháo đường loại 2, giảm cân. Các khuyến nghị về chế độ ăn uống nên được cá nhân hóa dựa trên sở thích, sở thích, văn hóa và mục tiêu của bệnh nhân và nên được xây dựng để đáp ứng các yêu cầu đặt ra bởi các bệnh lý đi kèm. Không có khuyến nghị nào về tỷ lệ phần trăm calo cần phải từ carbohydrate, protein hoặc chất béo. Bệnh nhân nên được giáo dục về việc áp dụng chế độ ăn nhiều thực phẩm nguyên chất hơn là thực phẩm chế biến sẵn. Carbohydrate phải có chất lượng cao và phải chứa đủ lượng chất xơ, vitamin, khoáng chất và ít đường, chất béo và natri bổ sung. Một số người trưởng thành có thể giảm nồng độ đường huyết và giảm thuốc hạ đường huyết bằng cách tuân theo kế hoạch ăn ít hoặc rất ít carbohydrate, mặc dù việc duy trì chế độ ăn như vậy có thể khó khăn và lợi ích có thể không duy trì lâu dài.
Bệnh nhân đái tháo đường loại 1 nên sử dụng tính lượng carbohydrate hoặc hệ thống chuyển đổi carbohydrate để phù hợp giữa liều insulin với lượng carbonhydrate ăn vào và bổ sung insulin thuận tiện. “Đếm” lượng carbohydrate trong bữa ăn được thực hiện để tính toán liều insulin trước bữa ăn. Ví dụ: nếu sử dụng tỷ lệ carbohydrate-to-insulin (CIR) là 15 gram:1 đơn vị, bệnh nhân sẽ cần 1 đơn vị insulin tác dụng nhanh cho mỗi 15 g carbohydrate trong bữa ăn. Tỷ lệ này thay đổi giữa các bệnh nhân, phụ thuộc và mức độ nhạy insulin và phải phù hợp với bệnh nhân và được điều chỉnh theo thời gian. Bệnh nhân cũng nên được giáo dục rằng các bữa ăn có hàm lượng protein hoặc chất béo cao hơn có thể làm tăng nhu cầu insulin và có thể cần điều chỉnh liều lượng. Cách tiếp cận này đòi hỏi phải giáo dục bệnh nhân chi tiết và thành công nhất khi được hướng dẫn bởi một chuyên gia dinh dưỡng có kinh nghiệm làm việc với bệnh nhân đái tháo đường. Một số chuyên gia khuyên sử dụng chỉ số đường huyết (chỉ số phản ánh tác động của thức ăn chứa carbohydrate đến glucose máu) để phân định giữa carbohydrate chuyển hóa nhanh và chậm, mặc dù có rất ít bằng chứng để hỗ trợ phương pháp này.
Đối với cả đái tháo đường loại 1 và loại 2, tư vấn dinh dưỡng với chuyên gia dinh dưỡng nên bổ sung cho tư vấn của bác sĩ; bệnh nhân và bất kỳ người nào chuẩn bị bữa ăn cho bệnh nhân phải có mặt.
Tập thể dục
Hoạt động thể lực nên tăng dần lên bất cứ cấp độ nào mà bệnh nhân có thể dung nạp. Cả bài tập thể dục nhịp điệu và bài tập sức đề kháng đều đã được chứng minh là cải thiện việc kiểm soát đường huyết ở bệnh tiểu đường loại 2 và một số nghiên cứu đã cho thấy sự kết hợp giữa bài tập sức kháng lực và bài tập thể dục nhịp điệu sẽ ưu việt hơn so với việc chỉ tập thể dục (5, 6, 7). Ở bệnh tiểu đường loại 1, tập thể dục đã được chứng minh là làm giảm tỷ lệ tử vong mặc dù tác dụng làm giảm HbA1C chưa rõ ràng (8, 9, 10). Người lớn bị tiểu đường và không có các hạn chế về thể chất nên tập thể dục tối thiểu 150 phút/tuần (chia ra ít nhất 3 ngày). Tập thể dục có ảnh hưởng khác nhau đến lượng đường trong máu, tùy thuộc vào thời gian tập thể dục liên quan đến bữa ăn, thời lượng, cường độ và loại hình tập luyện. Đặc biệt, ở bệnh nhân tiểu đường loại 1, tập thể dục có thể dẫn đến hạ đường huyết. Vì vậy, cần theo dõi đường huyết ngay trước và sau khi tập luyện. Phạm vi mục tiêu của đường huyết trước khi tập thể dục phải nằm trong khoảng từ 90 mg/dL đến 250 mg/dL (5 mmol/L đến 14 mmol/L).
Bệnh nhân đã có tiền sử triệu chứng hạ đường huyết khi tập luyện nên được khuyên kiểm tra glucose máu và ăn carbonhydrate hoặc liều insulin thập hơn là cần thiết để có được glucose máu cao hơn bình thường trước khi tập luyện. Hạ đường huyết trong khi tập thể dục mạnh có thể yêu cầu ăn carbohydrate trong thời gian tập luyện, thường từ 5 đến 15 g sucrose hoặc đường đơn giản khác.
Bệnh nhân đã biết hoặc nghi ngờ bệnh tim mạch có thể có lợi ích từ bài tập kiểm tra stress trước khi bắt đầu chương trình luyện tập. Mục tiêu hoạt động có thể cần phải được sửa đổi cho bệnh nhân có biến chứng của đái tháo đường như bệnh thần kinh và bệnh võng mạc.
Sụt cân
Ở những người mắc bệnh tiểu đường và béo phì, bác sĩ nên kê đơn thuốc hạ đường huyết để thúc đẩy giảm cân (ví dụ: thuốc chủ vận thụ thể GLP1, thuốc ức chế SGLT-2 hoặc thuốc chủ vận incretin kép) hoặc thuốc có tác dụng trung tính về cân nặng (ví dụ: thuốc ức chế dipeptidyl peptidase-4, metformin), nếu có thể (để biết chi tiết, xem Thuốc điều trị bệnh tiểu đường). Hai thuốc chủ vận thụ thể GLP-1 được sử dụng để giảm cân ở liều cao hơn (semaglutide 2,4 mg, liraglutide 3 mg) có liên quan đến việc giảm cân đáng kể ngay cả ở liều được sử dụng để điều trị bệnh tiểu đường.
Các loại thuốc giảm cân khác, bao gồm orlistat, phentermine/topiramate và naltrexone/bupropion, có thể hữu ích ở những bệnh nhân được chọn trong khuôn khổ của chương trình giảm cân toàn diện. Orlistat, thuốc ức chế lipase tại ruột, giảm hấp thu thức ăn chứa mỡ ; thuốc giảm nồng độ lipid huyết thanh và thúc đẩy giảm cân. Phentermine/topiramate là một loại thuốc phối hợp làm giảm cảm giác thèm ăn thông qua nhiều cơ chế trong não. Nhiều loại thuốc trong số này cũng đã được chứng minh là làm giảm HbA1C.
Một loại hydrogel uống có chứa cellulose và axit xitric khiến bệnh nhân cảm thấy no và ăn ít hơn có thể giúp giảm cân ở mức độ khiêm tốn ở những bệnh nhân tiền tiểu đường và tiểu đường.
Các thiết bị y tế, bao gồm bóng dạ dày được cấy ghép, máy kích thích dây thần kinh phế vị và liệu pháp hút dịch dạ dày cũng có sẵn, nhưng việc sử dụng các thiết bị này vẫn còn hạn chế do chi phí cao và dữ liệu hạn chế ở bệnh nhân tiểu đường.
Điều trị béo phì bằng phẫu thuật, chẳng hạn như cắt vạt dạ dày hoặc bắc cầu dạ dày, cũng dẫn đến giảm cân và cải thiện việc kiểm soát glucose (không phụ thuộc vào giảm cân) và giảm nguy cơ tim mạch ở bệnh nhân đái tháo đường và nên được khuyến nghị cho những bệnh nhân được lựa chọn thích hợp.
Chăm sóc bàn chân
Chăm sóc bàn chân chuyên nghiệp thường xuyên, bao gồm cắt móng chân và chai chân, rất quan trọng đối với bệnh nhân bị mất cảm giác hoặc suy giảm tưới máu bàn chân. Những bệnh nhân như vậy nên được khuyên nên kiểm tra bàn chân hàng ngày cho các vết nứt, chai và loét. Nên rửa chân hàng ngày bằng nước ấm, sử dụng xà bông nhẹ và lau khô nhẹ nhàng và kỹ lưỡng. Một chất bôi trơn (ví dụ, lanolin) nên được áp dụng cho da khô, có vảy. Phấn thoa chân nên được áp dụng cho bàn chân ẩm. Móng chân nên được cắt, tốt nhất là bởi một bác sĩ chuyên khoa, cắt thẳng qua và không quá gần với da. Không nên sử dụng bột trét và băng dính, hóa chất mạnh, bột ngô, chai nước và miếng đệm điện trên da. Bệnh nhân nên thay tất ngắn hoặc tất dài hàng ngày và không mặc quần áo bó sát (ví dụ, quần tất, tất ngắn, tất dài có áo thun bó sát).
Giày phải vừa vặn, rộng, không hở gót hoặc ngón chân, và thường xuyên thay đổi. Giày đặc biệt nên được chỉ định để giảm chấn thương nếu bàn chân bị biến dạng (ví dụ, cắt cụt ngón chân, ngón chân búa, viêm khớp biến dạng khớp bàn ngón chân cái). Tránh đi bộ chân trần.
Bệnh nhân với loét chân do bệnh lý thần kinh nên tránh chịu sức nặng cho đến khi vết loét lành. Nếu không thể, họ cần đeo thiết bị bảo vệ chỉnh hình thích hợp. Vì hầu hết bệnh nhân với loét này có ít hoặc không có tắc động mạch lớn, cắt lọc và kháng sinh thường xuyên thường dẫn tới liền thương tốt và có thể phòng tránh phẫu thuật lớn. Sau khi loét đã liền, lót hoặc giày thích hợp nên được chỉ định. Trong các trường hợp kháng trị, đặc biệt nếu có viêm tủy xương, có thể cần phải phẫu thuật cắt bỏ đầu xương bàn chân (nguồn gây áp lực), cắt cụt ngón chân bị tổn thương hoặc cắt cụt xuyên xương bàn chân. Một khớp thần kinh thường có thể được quản lý một cách thích hợp với các thiết bị chỉnh hình (ví dụ: nẹp chân ngắn, giày đúc, miếng lót bằng cao su xốp, nạng, bộ phận giả).
Tiêm chủng
Tất cả bệnh nhân mắc bệnh tiểu đường nên được tiêm vắc xin phòng ngừa Streptococcus pneumoniae, vi rút cúm, viêm gan B, thủy đậu và SARS-CoV-2 theo khuyến nghị tiêu chuẩn.
Pancreas transplantation
Ghép tụy và ghép tế bào đảo tụy là phương pháp thay thế cung cấp insulin (11, 12); cả hai kỹ thuật đều cấy ghép tế bào beta sản xuất insulin một cách hiệu quả vào những bệnh nhân bị thiếu insulin (bị bệnh tiểu đường loại 1).
Theo dõi điều trị bệnh tiểu đường
Mục tiêu của điều trị bệnh tiểu đường là kiểm soát tình trạng tăng đường huyết để làm giảm các triệu chứng và ngăn ngừa các biến chứng đồng thời giảm thiểu các đợt hạ đường huyết. Kiểm soát đái tháo đường có thể theo dõi bởi định lượng nồng độ trong máu của:
-
Glucose
-
HbA1C
-
Fructosamine
Mục tiêu kiểm soát đường huyết cho hầu hết mọi người là
-
Glucose máu trước ăn từ 80 đến 130 mg/dL (4,4 và 7,2 mmol/L)
-
Đỉnh glucose máu sau ăn(1 -2 giờ sau bắt đầu bữa ăn) 180 mg/dL (10 mmol/L)
-
Với theo dõi đường huyết liên tục (CGM), thời gian 14 ngày trong khoảng (TIR) > 70% (khoảng đường huyết mục tiêu 70 đến 180 mg/mL [3,9 đến 9,9 mmol/L])
-
HbA1C < 7%
Những mục tiêu này có thể được điều chỉnh để ít nghiêm ngặt hơn đối với những bệnh nhân không nên kiểm soát đường huyết chặt chẽ, chẳng hạn như
-
Bệnh nhân cao tuổi dễ mắc bệnh
-
Bệnh nhân có tuổi thọ ngắn
-
Bệnh nhân bị hạ đường huyết lặp đi lặp lại, đặc biệt là những người không xuất hiện các triệu chứng hạ đường huyết (không nhận biết được hạ đường huyết)
-
Những bệnh nhân không thể cho biết liệu có các triệu chứng hạ đường huyết hay không (ví dụ: trẻ nhỏ, bệnh nhân sa sút trí tuệ)
Các bác sĩ lâm sàng cũng có thể đề nghị các mục tiêu đường huyết chặt chẽ hơn (ví dụ: HbA1C < 6,5%) ở một số bệnh nhân được chọn nếu những mục tiêu này có thể đạt được mà không bị hạ đường huyết. Các ứng cử viên tiềm năng để kiểm soát đường huyết chặt chẽ hơn bao gồm
-
Bệnh nhân không được điều trị bằng thuốc gây hạ đường huyết
-
Bệnh nhân mắc bệnh đái tháo đường trong thời gian ngắn hơn (< 10 năm)
-
Bệnh nhân có tuổi thọ cao
-
Bệnh nhân không có bệnh tim mạch
Nồng độ glucose thường được xác định bằng cách theo dõi tại nhà đường huyết mao mạch (ví dụ: từ xét nghiệm đường huyết đầu ngón tay) hoặc theo dõi đường huyết liên tục. Cả hai phương thức theo dõi này đều giúp bệnh nhân điều chỉnh chế độ ăn uống và liều lượng insulin đồng thời giúp bác sĩ đề xuất điều chỉnh thời gian và liều lượng thuốc. Bệnh nhân sử dụng máy đo đường huyết đầu ngón tay hoặc CGM có thể cần tự theo dõi 1 đến ≥ 5 lần mỗi ngày (đo lần đầu thường là nhịn ăn buổi sáng). Tần suất phụ thuộc vào nồng độ đường huyết, nhu cầu và khả năng của bệnh nhân cũng như mức độ phức tạp của phác đồ điều trị. Hầu hết bệnh nhân tiểu đường loại 1 đều được hưởng lợi từ việc xét nghiệm ít nhất 4 lần một ngày (1). Nên tự theo dõi thường xuyên hơn khi lượng đường trong máu dưới mức tối ưu hoặc khi có những thay đổi trong phác đồ dùng thuốc.
Nồng độ HbA1C đo được trong huyết tương tĩnh mạch được theo dõi 3 tháng một lần hoặc đối với những bệnh nhân được kiểm soát tốt là 6 tháng một lần.
Theo dõi glucose đầu ngón tay
Máy đo đường huyết đầu ngón tay đo đường huyết mao mạch. Nhiều máy đo đường huyết khác nhau được chấp nhận sử dụng. Hầu như tất cả đều cần que thử và phương tiện để chích da và lấy mẫu máu. Lựa chọn giữa các thiết bị thường dựa trên sở thích của bệnh nhân về các tính năng như thời gian cho kết quả (thường là 5 giây đến 30 giây), kích thước bảng hiển thị (màn hình lớn có thể có lợi cho bệnh nhân có thị lực kém), đọc giọng nói (dành cho những người khiếm thị) và kết nối ứng dụng điện thoại thông minh (2).
Theo dõi glucose liên tục
Hệ thống theo dõi đường huyết liên tục (CGM) ước tính đường huyết mao mạch từ đường huyết kẽ được phát hiện bởi cảm biến dưới da. Các hệ thống này có thể cung cấp các chỉ số đo glucose liên tục (CGM thời gian thực) hoặc không liên tục khi được quét bằng thiết bị (CGM được quét không liên tục). CGM cung cấp dữ liệu glucose theo thời gian thực bao gồm cảnh báo về hạ đường huyết, tăng đường huyết hoặc nồng độ glucose thay đổi nhanh chóng.
Mặc dù CGM có yêu cầu về độ chính xác ít nghiêm ngặt hơn so với máy theo dõi đường huyết mao mạch, nhưng máy cho phép người dùng và bác sĩ lâm sàng đánh giá các dạng tăng đường huyết và hạ đường huyết không được xác định bằng máy theo dõi đường huyết ở đầu ngón tay. Việc sử dụng CGM đã được chứng minh là làm tăng thời gian của bệnh nhân trong phạm vi mục tiêu (TIR) và giảm HbA1C (3, 4, 5). Khuyến nghị sử dụng CGM cho tất cả bệnh nhân được điều trị bằng liệu pháp insulin chuyên sâu và có thể sử dụng thiết bị một cách an toàn (6).
Đối với bệnh nhân tiểu đường sử dụng CGM, TIR được định nghĩa là tỷ lệ phần trăm thời gian đo đường huyết trên CGM nằm trong phạm vi đường huyết mục tiêu (70 đến 180 mg/mL [3,9 đến 9,9 mmol/L]) trong 14 ngày. TIR 14 ngày > 70% có liên quan đến việc làm giảm nguy cơ biến chứng của bệnh tiểu đường và tương quan nghịch với nồng độ HbA1C (7). Để giảm nguy cơ hạ đường huyết nặng, thời gian dưới mức (< 70 mg/dL [< 3,9 mmol/L]) phải là < 4% và thời gian dưới 54 mg/L (< 3,0 mmol/L) phải là < 1% (7, 8). Giống như tất cả các mục tiêu về đường huyết, mục tiêu CGM nên được cá nhân hóa tùy thuộc vào độ tuổi, bệnh đi kèm và nguy cơ hạ đường huyết.
Hệ thống CGM có thể được tích hợp với bơm tiêm điện insulin để điều chỉnh liều insulin theo thời gian thực dựa trên nồng độ đường huyết. Những hệ thống như vậy, được gọi là hệ thống phân phối insulin tự động (AID) hoặc hệ thống vòng kín lai, rất đắt tiền; tuy nhiên, các hệ thống này được khuyên dùng cho tất cả những bệnh nhân tiêm insulin nhiều lần mỗi ngày và đã được chứng minh là làm giảm nồng độ HbA1C và giảm tình trạng hạ đường huyết (6, 9, 10). Các hệ thống này đang được sử dụng phổ biến hơn và một số phiên bản không yêu cầu kiểm tra lượng đường huyết đầu ngón tay hàng ngày để hiệu chỉnh máy theo dõi lượng đường. Chúng đặc biệt hữu ích ở những bệnh nhân đái tháo đường loại 1 và đối với những người bị hạ đường huyết không nhận biết hoặc hạ đường huyết về đêm. Một số cảm biến CGM có thể được sử dụng trong tối đa 2 tuần trước khi cần thay thế. Các bác sĩ lâm sàng có thể xem lại dữ liệu được ghi lại để xác định xem bệnh nhân đang bị tăng đường huyết hay hạ đường huyết mà không được phát hiện.
Hemoglobin A1C
Nồng độ HbA1C phản ánh mức độ kiểm soát glucose trong 3 tháng trước và đánh giá kiểm soát giữa các lần khám của bác sĩ. HbA1C nên được đánh giá hàng quí với bệnh nhân đái tháo đường loại 1 và ít nhất 2 lần mỗi năm ở bệnh nhân đái tháo đường loại 2 khi glucose máu ổn định và thường xuyên hơn khi kiểm soát không ổn định. Đối với hầu hết bệnh nhân, mục tiêu HbA1C là < 7%; tuy nhiên, mục tiêu này nên được cá nhân hóa. Bộ dụng cụ xét nghiệm tại nhà có sẵn nhưng ít được sử dụng.
Kiếm soát được đề xuất bởi giá trị HbA1C do xuất hiện khác biệt từ kết quả glucose máu hàng ngày vì giá trị HbA1C cao hoặc bình thường giả. Tăng giả của HbA1C có thể xảy ra khi lượng hồng cầu thay đổi thấp (như xảy ra khi thiếu máu do thiếu sắt, folate hoặc vitamin B12), dùng aspirin liều cao và nồng độ cồn trong máu cao. Giá trị HbA1C bình thường giả xảy ra khi tăng số lượng tế bào hồng cầu, như xảy ra với bệnh thiếu máu do tan máu và bệnh lý huyết sắc tố (ví dụ: bệnh HbS, bệnh HbC) hoặc trong quá trình điều trị thiếu máu do thiếu hụt. Ở những bệnh nhân xơ gan hoặc bệnh thận mạn tính giai đoạn 4 và giai đoạn 5, mối tương quan giữa HbA1C và nồng độ đường huyết là rất kém và HbA1C có thể giảm một cách giả tạo ở những bệnh nhân này. Mang thai cũng giả làm giảm giá trị HbA1C.
Fructosamine
Fructosamine, chủ yếu là albumin được glycosyl hóa nhưng cũng bao gồm các protein được glycosyl hóa khác, phản ánh việc kiểm soát glucose trong 1 đến 2 tuần trước đó. Theo dõi Fructosamine có thể sủ dụng trong thời gian điều trị đái tháo đường tích cực và cho bệnh nhân có thay đổi Hb hoặc số lượng hồng cầu cao (gây kết quả HbA1C sai), nhưng chủ yếu để sử đụng trong nghiên cứu.
Glucose trong nước tiểu
Glucose trong nước tiểu giám sát là không chính xác để được khuyến cáo. Tự đo ceton nước tiểu được khuyến cáo cho bệnh nhân đái tháo đường loại 1 nếu họ có triệu chứng, dấu hiệu, hoặc khởi phát toan ceton, như: buồn nôn, nôn ói, đau bụng, sốt, triệu chứng giống cúm và cảm lạnh, hoặc tăng đường huyết không ổn định (> 250 đến 300 mg/dL [13,9 đến 16,7 mmol/L]) khi tự theo dõi đường huyết.
Thiết lập và quẩn thể đặc biệt
Chăm sóc bệnh tiểu đường cần phải có điều chỉnh cẩn thận các yếu tố của bệnh nhân, bao gồm những yếu tố liên quan đến tuổi tác và lối sống, các bệnh lý đi kèm và nhu cầu điều trị các tình trạng cấp tính hoặc tình trạng mạn tính khác.
Bệnh nhân khó duy trì nồng độ đường huyết mục tiêu
Thuật ngữ đái tháo đường không ổn định đã được sử dụng cho bệnh nhân dễ bị tổn thương, thay đổi nồng độ glucose thường xuyên, thường không có lí do. Nồng độ glucose huyết tương dễ biến đổi có thể xuất hiện ở bệnh nhân đái tháo đường loại 1 vì sản xuất insulin nội sinh gần như là hoàn toàn không có, và trong một số bệnh nhân, điều hòa đáp ứng với hạ đường huyết bị suy giảm. Nguyên nhân khác khiến nồng độ glucose trong huyết tương không ổn định gồm nhiễm trùng, liệt dạ dày (dẫn tới rối loạn hấp thu carbonhydrate) và bệnh nội tiết (ví dụ, bệnh Addison).
Bệnh nhân với khó khăn kéo dài trong duy trì glucose trong khoảng chấp nhận được nên được đánh giá các yếu tố ảnh hưởng tới kiểm soát glucose. Những yếu tố này bao gồm việc giáo dục hoặc hiểu biết của bệnh nhân không đầy đủ dẫn đến sai sót trong sử dụng insulin, lựa chọn thực phẩm không phù hợp và căng thẳng tâm lý xã hội biểu hiện qua các kiểu sử dụng thuốc và lượng thức ăn ăn vào thất thường.
Tiếp cận ban đầu là xem xét cẩn thận kĩ thuật tự chăm sóc, gồm bảo quản, tiêm insulin và thử glucose máu. Tăng tần suất tự kiểm tra có thể tiết lộ các mẫu không được công nhận trước đây và cung cấp cho bệnh nhân phản hồi hữu ích. Một chế độ ăn uống toàn diện, bao gồm cả thời gian của bữa ăn, nên được nhận định cho khả năng góp phần kiểm soát kém. Bệnh lý nền cần được loại trừ bằng khám lâm sàng và xét nghiệm thích hợp.
Đối với một số bệnh nhân điều trị insulin, thay đổi phác đồ tích cực hơn cho phép điều chỉnh liều thường xuyên (dựa vào đo glucose) là hữa ích. Theo dõi đường huyết liên tục với báo động và liệu pháp bơm insulin vòng kín tăng cường cảm biến hoặc hỗn hợp là những công cụ hữu ích ở những người dao động giữa hạ đường huyết và tăng đường huyết.
Trẻ em
Đái tháo đường ở trẻ em được thảo luận chi tiết hơn ở bài khác.
Trẻ em với đái tháo đường loại 1 đòi hỏi bổ sung thay thế insulin sinh lí như người lớn, và phác đồ điều trị tương tự, gồm bơm insulin. Tuy nhiên, nguy cơ hạ đường huyết, do không thể đoán trước bữa ăn và các hoạt động và khả năng hạn chế để thông báo các triệu chứng hạ đường huyết, có thể yêu cầu điều chỉnh các mục tiêu điều trị. Hầu hết trẻ nhỏ có thể được dạy để chủ động trong tự chăm sóc bản thân, gồm thử glucose và tiêm insulin. Nhân viên nhà trường và những người chăm sóc khác phải được thông báo về bệnh và hướng dẫn về việc phát hiện và điều trị các đợt hạ đường huyết. Việc theo dõi các biến chứng vi mạch thường có thể được trì hoãn cho đến sau tuổi dậy thì.
Trẻ em đái tháo đường loại 2 yêu cầu chú ý đến chế độ ăn uống và kiểm soát cân nặng và nhận thức và quản lý của rối loạn lipid máu và tăng huyết áp như người lớn. Hầu hết trẻ em mắc bệnh tiểu đường loại 2 đều bị béo phì, vì vậy việc điều chỉnh lối sống là nền tảng của liệu pháp điều trị. Điều trị bằng thuốc cũng có thể được chỉ định.
Thanh thiếu niên
Đái tháo đường ở thiếu niên được tháo luận chi tiết hơn ở bài này.
Kiểm soát đường huyết thường kém hơn khi trẻ em đái tháo đường bước vào tuổi vị thành niên. Nhiều yếu tố nguy cơ, bao gồm
-
Tăng cân ở tuổi dậy thì và do insulin
-
Thay đổi nội tiết tố làm giảm độ nhạy insulin
-
Các yếu tố tâm lý xã hội dẫn đến không tuân thủ việc sử dụng insulin (ví dụ, rối loạn tâm trạng và lo lắng, lịch trình bận rộn, bữa ăn không đều đặn, xung đột gia đình)
-
Thử nghiệm với việc sử dụng thuốc lá, rượu và chất gây kích thích
-
Rối loạn ăn uống dẫn đến thiếu insulin là một biện pháp kiểm soát cân nặng
Vì những lý do này, một số thanh thiếu niên bị tái phát các đợt tăng đường huyết, nhiễm toan ceton do đái tháo đường và hạ đường huyết cần phải đến khoa cấp cứu và nhập viện.
Điều trị thường liên quan đến giám sát y tế chuyên sâu kết hợp với can thiệp tâm lý xã hội (ví dụ, cố vấn hoặc nhóm hỗ trợ), liệu pháp cá nhân hoặc gia đình và thuốc tâm thần khi được chỉ định. Giáo dục bệnh nhân là quan trọng để thiếu niên có thể an toàn tận hưởng các quyền tự do của tuổi trưởng thành sớm. Thay vì phán xét các lựa chọn và hành vi cá nhân, các bác sĩ lâm sàng phải liên tục củng cố nhu cầu kiểm soát đường huyết cẩn thận, đặc biệt là theo dõi đường huyết thường xuyên và sử dụng insulin tác dụng nhanh, liều thấp, thường xuyên khi cần thiết.
Nhập viện
Đái tháo đường có thể là lý do chính khiến bệnh nhân phải nhập viện hoặc có thể đi kèm với các bệnh khác cần được điều trị nội trú. Tất cả bệnh nhân nhiễm toan ceton do đái tháo đường, tình trạng tăng đường huyết tăng thẩm thấu hoặc hạ đường huyết kéo dài hoặc nặng cần phải được nhập viện. Bệnh nhân với hạ đường huyết do sulfonylureas, tăng đường huyết kiểm soát kém, hoặc biến chứng đái tháo đường cấp tính nặng có thể hưởng lợi từ nhập viện. Trẻ em và thiếu niên với đái tháo đường mới khởi phát cũng có thể có lợi từ nhập viện. Kiếm soát có thể tồi tệ hơn khi xuất viện, phác đồ insulin đã được thiết lập kiểm soát nội trú chứng tỏ không đủ để không kiểm soát điều kiện ngoài bệnh viện. Ở những bệnh nhân tiểu đường mới được chẩn đoán, liều insulin được sử dụng trong môi trường nội trú thường quá cao và có thể gây hạ đường huyết nếu không được điều chỉnh khi xuất viện.
Khi các bệnh khác bắt buộc nhập viện, một số bệnh nhân có thể tiếp tục điều trị phác đồ đái tháo đường tại nhà của họ. Tuy nhiên, kiểm soát glucose thường khó khăn, và thường bị bỏ quên khi các bệnh khác cấp tính hơn. Hoạt động thể chất bị hạn chế và bệnh cấp tính làm tình trạng tăng đường huyết trở nên trầm trọng hơn ở một số bệnh nhân, trong khi chế độ ăn kiêng và các triệu chứng đi kèm với bệnh tật (ví dụ: buồn nôn, nôn, tiêu chảy, chán ăn) gây ra tình trạng hạ đường huyết ở những người khác – đặc biệt khi liều thuốc hạ đường huyết không thay đổi. Ngoài ra, có thể khó kiểm soát glucose một cách thỏa đáng ở những bệnh nhân nhập viện vì các thói quen thông thường (ví dụ: thời gian ăn, dùng thuốc và các thủ thuật) được sắp xếp không linh hoạt so với phác đồ điều trị bệnh tiểu đường.
Ở những bệnh nhân nhập viện, thuốc hạ đường huyết đường uống thường cần phải ngừng lại. Metformin có thể gây nhiễm toan lactic ở bệnh nhân suy thận và phải dừng lại nếu thuốc cản quang được sử dụng. Do đó, metformin bị ngừng sử dụng ở tất cả các bệnh nhân nhập viện trừ những bệnh nhân ổn định nhất. Sulfonylureas có thể gây hạ đường huyết và cũng nên dừng lại.
Hầu hết bệnh nhân nội trú có thể phù hợp điều trị với insulin nền kèm theo hoặc không bổ sung insulin tác dụng nhanh. Ức chế Dipeptidyl peptidase-4 tương đối an toàn, thậm chí trong bệnh nhân suy thận, và thuốc cũng được sử dụng cho giảm glucose sau ăn.
Insulin thang điểm trượt không phải là biện pháp can thiệp duy nhất để điều chỉnh tình trạng tăng đường huyết; nó mang tính phản ứng hơn là chủ động và dẫn đến việc kiểm soát đường huyết kém so với insulin nền insulin nhanh trước mỗi bữa ăn. Insulin tác dụng kéo dài nên được điều chỉnh để phòng tăng đường huyết hơn là chỉ sử dụng insulin tác dụng nhanh điều chỉnh.
Tăng đường huyết nội trú có liên quan đến tăng tỷ lệ nhiễm trùng và tỷ lệ tử vong. Bệnh nặng gây đề kháng insulin và tăng đường huyết thậm chí ở bệnh nhân không biết mắc đái tháo đường. Tăng đường huyết do căng thẳng như vậy có liên quan đến kết quả xấu, bao gồm tăng tỷ lệ tử vong. Truyền insulin để duy trì đường huyết trong khoảng 140 đến 180 mg/dL (7,8 và 10,0 mmol/L)
-
Ngăn ngừa các kết quả bất lợi như là suy nội tạng
-
Có thể tăng cường phục hồi sau đột quỵ
-
Dẫn đến cải thiện thời gian sống thêm ở những bệnh nhân cần hồi sức tích cực kéo dài (> 5 ngày)
Trước đây, mức độ mục tiêu glucose thấp hơn; tuy nhiên, dường như các mục tiêu ít chặt hơn như được mô tả ở trên có thể đủ để ngăn chặn các kết cục bất lợi, đặc biệt là ở những bệnh nhân không mắc bệnh tim. Những bệnh nhân bị bệnh nặng, đặc biệt là những bệnh nhân được điều trị bằng glucocorticoid hoặc thuốc ép và những người nhận dinh dưỡng toàn phần qua đường tĩnh mạch (TPN), có thể cần liều insulin rất cao (> 5 đến 10 đơn vị/giờ) do kháng insulin. Ở những bệnh nhân bị bệnh nặng hoặc bệnh nhân sau phẫu thuật đang ở trong phòng chăm sóc đặc biệt, các giao thức truyền insulin và/hoặc các thuật toán vi tính hóa có thể được sử dụng để điều chỉnh lượng insulin nhỏ giọt nhằm duy trì lượng đường trong máu bình thường.
Phẫu thuật
Căng thẳng sinh lý của phẫu thuật có thể làm tăng glucose huyết tương ở bệnh nhân tiểu đường và gây nhiễm toan ceton do tiểu đường ở những bệnh nhân tiểu đường loại 1. Đối với các thủ thuật trong thời gian ngắn hơn, có thể sử dụng insulin tiêm dưới da. Ở bệnh nhân đái tháo đường loại 1, 1/2 đến 2/3 liều thông thường buổi sáng của insulin tác dụng trung gian hoặc 70 đến 80% liều của insulin tác dụng kéo dài (glargine hoặc detemir) có thể sử dụng buổi tối hoặc sáng trước phẫu thuật (vào thời điểm thường dùng insulin tác dụng kéo dài).
Bệnh nhân tiểu đường loại 2 đang sử dụng insulin nên được cung cấp 50% liều insulin cơ bản của họ vào buổi tối hoặc buổi sáng trước khi phẫu thuật. Có thể bắt đầu truyền tĩnh mạch dung dịch dextrose trước khi phẫu thuật với tốc độ 75 đến 150 mL/giờ và được chuẩn độ để duy trì đường huyết bình thường.
Trong và sau khi phẫu thuật, glucose huyết tương (và ceton nếu tăng đường huyết) nên được đo ít nhất mỗi 2 giờ. Truyền glucose được liên tục, và insulin tác dụng nhanh hoặc thường được tiêm dưới da mỗi 4-6 giờ là cần thiết để duy trì glucose huyết tương giữa 100 và 200 mg/dL (5,5 và 11,1 mmol/L) cho tới khi bệnh nhân có thể chuyển ăn đường miệng và trở lại phác đồ insulin thông thường. Liều bổ sung insulin tác dụng trung gian hoặc kéo dài nên được cho nếu có sự chậm trễ đáng kể (> 24 giờ) trong tiếp tục phác đồ thông thường. Tiếp cận này cũng có thể sử dụng cho insulin điều trị bệnh nhân đái tháo đường loại 2, nhưng có thể bỏ qua định lượng ceton thường xuyên.
Một số bác sĩ ưu tiên dùng insulin dưới da hoặc dạng hít trong ngày phẫu thuật hơn là sử dụng insulin truyền tĩnh mạch. Đối với những bệnh nhân trải qua một cuộc phẫu thuật kéo dài hoặc cuộc phẫu thuật lớn, ưu tiên truyền insulin liên tục, đặc biệt vì nhu cầu về insulin có thể tăng lên do căng thẳng của cuộc phẫu thuật. Có thể truyền insulin đường tĩnh mạch cùng lúc với dung dịch dextrose đường tĩnh mạch để duy trì lượng đường trong máu. Một cách tiếp cận là phối hợp glucose, insulin và kali trong cùng một túi truyền (phác đồ GIK), ví dụ, bằng cách phối hợp 10% dextrose với 10 mEq (10 mmol) kali và 15 đơn vị insulin trong túi 500 mL. Liều insulin được điều chỉnh mức tăng 5 đơn vị mỗi lần. Cách tiếp cận này không được sử dụng ở nhiều trung tâm vì sự thay đổi thường xuyên và thay đổi túi cần thiết để điều chỉnh theo mức đường huyết của bệnh nhân. Một cách tiếp cận phổ biến hơn ở Hoa Kỳ là truyền insulin và dextrose riêng biệt. Insulin có thể được truyền với tốc độ từ 1 đến 2 đơn vị/giờ với 5% dextrose truyền tốc độ 75 đến 150 mL/giờ. Tỷ lệ insulin có thể cần phải giảm đối với những bệnh nhân mắc bệnh tiểu đường loại 1 nhạy cảm với insulin hơn và tăng lên đối với những bệnh nhân mắc bệnh tiểu đường loại 2 kháng insulin hơn. Mười phần trăm dextrose cũng có thể được sử dụng. Điều quan trọng, đặc biệt ở những bệnh nhân mắc bệnh tiểu đường loại 1, là tiếp tục truyền insulin để tránh phát triển bệnh nhiễm toan do tiểu đường. Insulin hấp phụ vào dây truyền tĩnh mạch dẫn đến tác động không ổn định, có thể hạn chế hiện tượng này bằng cách tráng dây truyền tĩnh mạch bằng insulin. Truyền Insulin vẫn được tiếp tục khi chuyển qua phòng hồi phục, với điều chỉnh insulin dựa trên nồng glucose huyết tương trong phòng phục hồi và khoảng 1-2 giờ sau.
Hầu hết bệnh nhân bị bệnh tiểu đường loại 2 chỉ được điều trị bằng thuốc hạ đường huyết đường uống đều duy trì nồng độ glucose chấp nhận được khi nhịn ăn và có thể không cần dùng insulin trong giai đoạn chu phẫu. Hầu hết các loại thuốc uống, bao gồm sulfonylureas và metformin, nên được ngừng sử dụng vào ngày phẫu thuật và nên đo nồng độ glucose huyết tương trước và sau phẫu thuật và 6 giờ một lần trong khi bệnh nhân được truyền dịch đường tĩnh mạch. Thuốc uống có thể được dùng lại khi bệnh nhân có thể ăn được, nhưng nên ngừng sử dụng metformin cho đến khi chức năng thận được xác nhận bình thường sau thời điểm phẫu thuật 48 tiếng.
Sàng lọc bệnh tiểu đường
Sàng lọc đái tháo đường nên được tiến hành cho người có tăng nguy cơ.
Đái tháo đường loại 1
Những người có nguy cơ cao mắc bệnh tiểu đường loại 1 (ví dụ: anh chị em ruột và con cái của người mắc bệnh tiểu đường loại 1) có thể được kiểm tra sự hiện diện của tế bào tiểu đảo hoặc kháng thể decarboxylase kháng axit glutamic, trước khi khởi phát bệnh lâm sàng (1).
Đái tháo đường típ 2
Yếu tố nguy cơ của đái tháo đường loại 2 gồm:
-
Tuổi ≥ 35 tuổi
-
Thừa cân hoặc béo phì
-
Lối sống ít vận động
-
Tiền sử gia đình có đái tháo đường loại 2
-
Tiền sử có suy giảm điều hòa glucose (tiền đái tháo đường)
-
Đái tháo đường thai kì hoặc cân nặng sau sinh > 4,1 kg
-
Rối loạn lipid máu (cholesterol lipoprotein mật độ cao [HDL] < 35 mg / dL [0,9 mmol / L] hoặc mức chất béo trung tính > 250 mg / dL [2,8 mmol / L])
-
Tiền sử bệnh tim mạch
-
Tổ tiên của người châu Phi, gốc Tây Ban Nha, người châu Á hoặc người Mỹ da đỏ
-
Bệnh gan do nhiễm mỡ (trước đây là bệnh gan nhiễm mỡ)
Những người ≥ 35 tuổi và tất cả người lớn có các yếu tố nguy cơ bổ sung được mô tả ở trên nên được sàng lọc bệnh tiểu đường với mức FPG, HbA1C hoặc giá trị 2 giờ khi OGTT 75 g ít nhất 3 năm một lần miễn là glucose huyết tương các chỉ số đo là bình thường và ít nhất là hàng năm nếu kết quả cho thấy nồng độ đường huyết lúc đói bị suy giảm (xem bảng Tiêu chuẩn chẩn đoán bệnh tiểu đường và suy giảm điều hòa glucose).
Phòng ngừa bệnh đái tháo đường
Đái tháo đường loại 1
Hiện tại không có phương pháp điều trị nào có thể phòng ngừa hoàn toàn bệnh tiểu đường loại 1.
Sự tiến triển của bệnh tiểu đường loại 1 từ bệnh tiền lâm sàng đến bệnh có triệu chứng có thể bị trì hoãn bằng liệu pháp dùng thuốc. Teplizumab là kháng thể đơn dòng gắn kết với kháng nguyên bề mặt tế bào CD3 trên tế bào T, dẫn đến tăng tỷ lệ tế bào T điều hòa và tế bào T CD8+ bị cạn kiệt và làm suy giảm đáp ứng tự miễn dịch dẫn đến phá hủy tế bào beta. Trong thử nghiệm phân nhóm ngẫu nhiên giai đoạn 2 ở những người mắc bệnh tiểu đường loại 1 giai đoạn 2 (có ≥ 2 tự kháng thể và tăng glucose không có triệu chứng) có người thân mắc bệnh tiểu đường loại 1 (n = 76), sử dụng teplizumab (liệu trình 14 ngày) so với giả dược dẫn đến sự chậm trễ trung bình là 24 tháng trong thời gian chẩn đoán bệnh tiểu đường loại 1 trong thử nghiệm ban đầu (1) và 33 tháng trong một nghiên cứu tiếp theo (2). Ngoài ra, trong nghiên cứu tiếp theo, sau trung bình 923 ngày, bệnh tiểu đường loại 1 giai đoạn 3 được chẩn đoán với tỷ lệ thấp hơn ở những người tham gia điều trị bằng teplizumab so với giả dược (22% so với 50%).
Các phương pháp điều trị khác nhắm vào đáp ứng viêm tự miễn, bao gồm azathioprine, corticosteroid và cyclosporine, giúp làm giảm bệnh tiểu đường loại 1 sớm ở một số bệnh nhân, nhưng các nghiên cứu dài hạn hơn không cho thấy lợi ích (3).
Antithymocyte globulin (ATG), thuốc ức chế TNF-alpha (yếu tố hoại tử khối u-alpha) và abatacept (CTLA-4-Ig) đã cho thấy một số hứa hẹn trong việc bảo tồn chức năng tế bào beta ở bệnh đái tháo đường loại 1 mới khởi phát và đang được nghiên cứu (3, 4). Một số dữ liệu cho thấy verapamil có thể bảo tồn chức năng tế bào beta ở bệnh nhân tiểu đường mới được chẩn đoán (5).
Đái tháo đường típ 2
Bệnh nhân rối loạn điều hòa glucose nên được tư vấn điều chỉnh những nguy cơ phát triển đái tháo đường và tầm quan trong của thay đổi lối sống để phòng tránh đái tháo đường. Họ nên được theo dõi cẩn thận để phát hiện triệu chứng của đái tháo đường hoặc tăng glucose huyết tương. Khoảng thời gian theo dõi lý tưởng chưa được xác định, nhưng kiểm tra hàng năm hoặc hai năm có thể thích hợp.
Đái tháo đường loại 2 có thể phòng tránh với thay đổi lối sống. Giảm cân ít nhất 7% trọng lượng cơ thể ban đầu, kết hợp với hoạt động thể chất cường độ vừa phải (ví dụ: đi bộ 30 phút/ngày), có thể làm giảm tỷ lệ mắc bệnh tiểu đường ở những người có nguy cơ cao > 50% (6).
Nhiều loại thuốc khác nhau đã được đánh giá để phòng ngừa bệnh tiểu đường, bao gồm metformin, acarbose, liraglutide, thiazolidinediones, valsartan, testosterone, orlistat và phentermine/topiramate. Metformin an toàn, tiết kiệm chi phí và có bằng chứng mạnh mẽ nhất về việc ngăn ngừa bệnh tiểu đường. Thuốc này có thể được xem xét nếu chế độ ăn kiêng và lối sống không thành công, đặc biệt ở những bệnh nhân có nguy cơ mắc bệnh tiểu đường cao nhất (chỉ số khối cơ thể ≥ 35 hoặc có tiền sử tiểu đường thai kỳ) (7, 8).
Ở những bệnh nhân béo phì, liệu pháp dược lý để giảm cân, thiết bị y tế và phẫu thuật giảm cân có thể được sử dụng như biện pháp hỗ trợ cho chế độ ăn kiêng và hoạt động thể chất (xem giảm cân trong bệnh tiểu đường). Phẫu thuật chuyển hóa (phẫu thuật giảm béo) đã được chứng minh là làm giảm nguy cơ tiến triển thành bệnh tiểu đường (9).
Các biến chứng
Nguy cơ biến chứng của đái tháo đường có thể giảm bằng kiểm soát glucose huyết tương chặt, như: HbA1C <7%, và kiểm soát tăng huyết áp và lipid máu. Đối với hầu hết bệnh nhân mắc bệnh tiểu đường, huyết áp nên được duy trì ở mức < 130/80 mm Hg, mặc dù mục tiêu huyết áp có thể cần được cá nhân hóa có tính đến tác dụng bất lợi của thuốc hạ huyết áp. Các biện pháp cụ thể để phòng chống sự tiến triển của biến chứng đái tháo đường khi được phát hiện sẽ mô tả phần biến chứng và điều trị.
